北海道大学大学院医学院 放射線科学講座 放射線治療学教室
教授青山 英史内科系
- 1994年、北海道大学医学部医学科 卒業
- 1994年-1996年、市立札幌病院 研修医
- 2002年、北海道大学大学院医学研究科 博士課程 修了(博士)
- 2007年、北海道大学大学院医学研究科 放射線医学分野 講師
- 2008年、北海道大学大学院医学研究科 放射線医学分野 准教授
- 2010年、新潟大学大学院医歯学総合研究科 放射線医学 教授
- 2019年、北海道大学大学院医学研究院 放射線治療学教室 教授
腫瘍の制御と認知機能温存の両立を図り患者さんそれぞれにふさわしい治療法を

手術による外科治療、抗がん剤を用いた化学療法に並ぶがんの三大治療の一つで、X線や陽子線などの放射線を患部に照射することで、がん細胞を縮小、死滅させ治癒に導く放射線治療。1947年の発足以来、先進的放射線治療法の開発に不断のチャレンジを重ねてきた放射線治療学教室(北海道大学病院放射線治療科[1])を2019年からリードするのが青山英史教授です。
難しい舵取りを迫られる脳腫瘍、とりわけ転移性脳腫瘍の治療の担い手として、多くの研究課題と向き合ってきた青山教授は「転移性脳腫瘍の治療は、頭部全体に放射線をかける全脳照射が標準でしたが、1990年代に入り、コンピュータ技術の進化により腫瘍を三次元的な画像で捉えられるようになると、狙ったターゲットに対して放射線の照射範囲をなるべく小さく絞った定位放射線照射の技術が発展してきました」と話します。
技術の進化により、当初は全脳照射の補助的扱いだった定位放射線照射が単独で行われるようになると、青山教授は自らがリーダーとなって多施設共同臨床試験を行い、定位放射線照射のみで転移性脳腫瘍の治療を行った場合の効果を明らかにしました。2006年に研究成果が医系トップジャーナルの一つであるJAMA(Journal of the American Medical Association)誌上で公開されると、それを契機として、定位放射線照射のみによる治療が世界的標準となっていきました。
定位放射線照射のみの治療が世界標準化した理由の一つとして、全脳照射治療の晩期障害として認知機能の低下が指摘されていたことが挙げられます。しかしながら、定位放射線照射のみによる治療が広く行われるようになると、今度は高頻度で頭蓋内腫瘍の再発を来すことが問題視されるようになってきました。
そこで青山教授は「認知機能の低下を来さず、腫瘍の再発制御を妨げない照射法」を探るべく、2008年、認知機能を定量的に評価するための国際的な”共通言語”(指標)の作成に着手しました。
精神医学教室と共同で、米国で使われている認知機能検査法の日本語版を作成し、2010年に教授に就任した新潟大学では、米国主体の研究グループRANO(Response Assessment in Neuro-Oncology)と共同で、国際標準の認知機能評価指標や治療効果に関する研究を開始し、2019年に判定指標を完成させました。
こうした研究からわかったこととして青山教授は「認知機能の低下は全脳照射治療だけが原因で起きているとは言えないということです。全身状態が悪い患者さんは、それだけで自然経過として認知機能の低下が起きるし、頭部の腫瘍を制御しなければ、それも認知機能を低下させることになるので腫瘍の制御も大切です」と説きます。
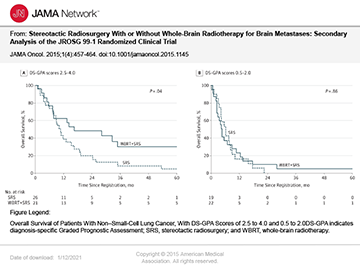
さらに青山教授は、転移性脳腫瘍患者に放射線をピンポイントで強めにかける定位放射線照射と広く薄くかける全脳照射を併用する方法について検討を始め、2015年、定位放射線照射に全脳照射をプラスすることで定位放射線照射単独よりも生存率が勝る可能性のある患者群の存在を、JAMA Oncology誌上で明らかにしました(図1)。
2020年には「他の海外研究グループと、転移性脳腫瘍の治療後の予後予測指標に関する研究を行っています。患者さんそれぞれに適切な治療の選択基準を設け、この指標をもとに、日本放射線腫瘍学研究機構の脳神経系腫瘍委員会(委員長:青山教授)が主体となり、腫瘍の制御と認知機能温存の両立を目指した全脳照射線量の最適化に関する研究を続けています。最適な放射線治療法と手術、化学療法、薬物療法などを組み合わせることで、患者さん一人ひとりに合った最も効果的な個別化治療が可能になります」。(青山教授)
「世界が求める医療を北海道人の視点でやりたい」が信条の青山教授。「人口密度、土地面積、移動距離、病院の数を基準にすると、北海道規模で通用する医療が世界のスタンダードになり得るのかな、とずっと考えてきました。東京規模に匹敵する都市は世界でもごく一部で、むしろ北海道が平均値になり得るのではと。世界の標準治療は北海道からという思いで研究に臨んでいます」
放射線治療医育成の入り口は医学生に知ってもらうこと

放射線治療学教室では「教室全体で全身のがんを扱っています。教室のメンバーは、脳神経外科や消化器内科、消化器外科、小児科など他の領域の先生方と共同で、独自の研究テーマを持って研究に専念しています。教員にはそれぞれ専門とする臓器があり、入局3年目以降の専攻医は、数カ月毎にすべての臓器の診療をローテートし、不得意領域を作らない体制で研修を行っています。大学院生や専攻医は、テーマに即したメンターの指導を受けてリサーチ・ミーティングなどで定期的に研究の進捗を報告しています」。
ほぼ全員が大学院へ進学するという教室では、博士課程1年目の大塚愛美医師と藤田祥博医師がそれぞれ、放射線活用によりがんの治療成績を向上させる研究に着手しています。陽子線を使った頭頸部がん治療の研究を行う大塚医師によると「教室には研究に専念できる体制が整っています。リサーチ・ミーティングで論文の読み方やプレゼンの仕方や統計などを学び、皆で討論しながら研究を進めています」。
一方「”ビームでがんを治療する“という未来的な言葉の響きに惹かれて放射線治療医を目指しました」と明かす藤田医師は、MRI画像から取り出したADC値(みかけの拡散係数)で腫瘍の広がりを可視化し、そこへ集中して放射線を照射することで治療成績を向上させる研究を行っています。

青山教授曰く、放射線治療の魅力は「切らずに治療でき、患者さんへの負担が少ないということです。標準治療が決まれば、多くの患者さんに適用できるので、医師個人の判断で治療に差が出ることはなく、それが結果として全体的な治療水準の底上げにつながっていると思います。治療の前にシミュレーションができることも利点です。いくつかのパターンで治療計画を立てて、その中からベストなものを選びますが、照射前のステップとして確認の時間が持てるのも即断即決を苦手とする医師には心強いかもしれません。研究面での放射線医学の魅力は、あらゆる臓器に関われることです。放射線治療という角度からであれば、どのような領域の研究にもスムーズに入っていけます」。
「『もっと勉強しなさい』が学生への常套句です」と笑う青山教授は「放射線医学については、医学生にも理解されていない面が多いと感じています。放射線治療施設と治療医、いずれも潤沢な欧米と比べ、日本では設備投資はされても、そこに従事する医療者が手薄で機能不全に陥りがちです。現在の放射線医療は“人”がいれば解決できることがほとんどで、人材育成の入り口は、医学生に知ってもらうことだと認識しています。学生や研修医が将来の可能性を感じて進路に選び、そこから飛躍できるような教室を目指しています」。
[1] ^ 北海道大学病院放射線治療科には、先代の白土博樹教授が中心となって開発した動く臓器へのピンポイント照射を可能とした動体追跡照射機能を伴うX線の外照射装置3台のほか、子宮頸がんの治療に用いる組織内・腔内照射装置1台、陽子線治療装置1台を備え、あらゆる臓器のがんに対応できる体制を整えている
(取材:2020年12月)
「禍転じて福となす」。オンラインで新たなネットワーク作り

「教室立ち上げ後に新型コロナウイルス感染症(COVID-19)禍となってしまい、ジンパ(北大名物ジンギスカンパーティー)ができないのが残念ですが、”禍転じて福となした”イベントもあります」と青山教授。
その一つが、12月10日に初めて開催した全道の関連病院を結んだオンライン拡大医局会です。当初は札幌で顔合わせを行う予定でしたが「コロナ対策としてオンラインで開催したら意外とうまくいったので、今後も二カ月に一回程度開催して一体感を出していきたい。札幌に招いても道内全域から全員が来られるとは限りませんが、オンラインを使えば全道一斉にドンとやれます」。この日は、学会の会費や演題登録、診療報酬改定などの情報共有のほか、複数の地方都市の先生から、特殊な治療機器の導入に関する相談もあり「意見を出し合うきっかけができたことが何よりです」。(青山教授)
2月16日(火)~24日(水)に北海道がんプロ(がん専門医療人材養成プラン)と教室共催による北大医・市民公開講座「北海道で安心してがん治療を受けるために」 のYouTube配信を連日行ないます。「コロナ対策でウェブ配信とした結果、多くの方への情報提供が可能になりました」と青山教授。「道内の医療系大学のがん治療、研究のプロフェッショナルが、最新医療や先端研究についてわかりやすく語る講座の模様を、パソコンやスマートフォンからどなたにもご覧いただけます。終了後もオンデマンドで視聴できます」